Эпилепсия синдром дузе что это
Эпилепсия синдром дузе что это
Синдром Дузе. Как лечить? Ответ детского эпилептолога.
Что такое синдром Дузе? Какое лечение необходимо и каков прогноз на будущее? Отвечает детский эпилептолог профессор Ури Крамер.
Синдром Дузе (миоклонически-астатическая эпилепсия, МАЭ) – это редкое генетическое заболевание, которое проявляется в возрасте от 6 месяцев до 7 лет. Данным заболеванием в 3 раза чаще болеют мальчики, чем девочки.
Причиной заболевания являются генетические мутации – у 30% пациентов заболевание ранее наблюдалось в семье.
Как проявляется синдром Дузе у детей
У всех детей, страдающих от данного синдрома, наблюдаются миоклонические судороги, которые часто приводят к падению. Они являются внезапными, непроизвольными и кратковременными, по типу вздрагивания. В некоторых случаях могут наблюдаться падения головы, которые происходят из-за внезапной утраты тонуса мышц шеи.
Помимо этого, у детей с синдромом Дузе могут проявляться следующие приступы:
- Миоклонус – генерализованный или астатический.
- Тонико-клонические генерализованные приступы – происходят у большинства детей. Сначала они проявляются только при бодрствовании, а в последствии во сне или же сразу после пробуждения. Как правило, данный тип приступов является первым, который происходит у ребёнка.
- Атипичные абсансы. Часто происходят случаи длительного отключения, без характерных для эпилепсии движений.
- Тонические приступы. Происходят на более позднем этапе заболевания.
- Другие генерализованные виды эпилептических приступов.
Лечение синдрома Дузе
Для лечения синдрома Дузе активно используют медикаментозную терапию. Подходят фактически все противоэпилептические препараты, которые назначаются при миоклонической эпилепсии: Депакин (вальпроевая кислота), Кепра, Осполот и другие.
В случае фармакорезистентной эпилепсии, рекомендуется кетогенная диета, имплантация стимулятора блуждающего нерва и препараты из медицинского каннабиса, обогащенные CBD.
Можно ли вылечить синдром Дузе?
Каждый ребёнок индивидуален, а потому сложно предсказать как заболевание поведёт себя в том или ином случае.
У 60% больных синдромом Дузе течение заболевание будет доброкачественным (когда начало заболевания происходит после 2-х летнего возраста) и пройдёт в течение 3-х лет. Несмотря на это, следует ожидать приступов, которые будут длиться от нескольких месяцев, до нескольких лет.
Каков прогноз у ребёнка с синдромом Дузе
У некоторой части детей с доброкачественным видом заболевания, оно может пройти самостоятельно в течение нескольких месяцев, даже без лечения. У 40% детей с недоброкачественным видом заболевания прогноз неблагоприятен, по определению Международной противоэпилептической лиги (International League Against Epilepsy, ILAE).
У многих пациентов будет наблюдаться фармакорезистентная эпилепсия, устойчивая к медикаментозному лечению. У некоторых детей из этой группы, проявятся когнитивные повреждения вследствие характера приступов и самого синдрома.
На первых этапах заболевания, зачастую тяжело определить, в каком направлении двигается заболевание ребёнка и какой прогноз будет в его случае. Также на первых этапах тяжело отличить синдром Дузе от синдрома Леннокса-Гасто, который имеет менее благоприятный прогноз.
Важно вовремя диагностировать заболевание, так как есть дети, болезнь которых относится к эпилептической энцефалопатии. У некоторой части из них эпилепсия может привести к умственной отсталости, даже несмотря на то, что приступы пройдут или перейдут в более легкую форму.
Хотите узнать больше о синдроме Дузе и необходимом вашему ребёнку лечении?
Подробную информацию о синдроме Дузе, диагностике и лечении для каждой определенной группы детей можно найти в книге профессора Ури Крамера “Детская эпилепсия от А до Я”. Профессор даёт четкие рекомендации родителям на что нужно обратить внимание на том или ином этапе лечения, а также даёт прогноз развития заболевания в будущем для каждой из категорий детей.
Хотите знать, что действительно помогает при эпилепсии и как помочь ребёнку жить максимально полноценной жизнью, несмотря на заболевание?
Раз в неделю мы выпускаем видео или статью о лечении эпилепсии. Это БЕСПЛАТНАЯ и ЕДИНСТВЕННАЯ в своем роде электронная рассылка в мире и мы уверены, что в этих выпусках вы найдёте много полезных рекомендаций для себя и своего ребёнка.
Первый выпуск, который Вы получите – “9 Главных вопросов и ответов об эпилепсии”.

- Можно ли вылечить эпилепсию у детей?
- Переходит ли эпилепсия по наследству?
- Помогают ли альтернативные методы лечения контролировать приступы?
- Что нельзя делать при эпилепсии?
- Сколько должен спать ребёнок с эпилепсией?
- Чем опасны приступы эпилепсии во сне?
- Как помочь пациенту во время приступа?
- Можно ли заниматься спортом?
- Может ли эпилепсия привести к проблемам в учебе, задержке развития, проблем с памятью и поведением?
Введите своё имя и адрес электронной почты и проверьте свою почту через 5 минут
***Мы ценим вас и ваше доверие. Наша цель – предоставить вам достоверную информацию о лечении эпилепсии, а также постараться помочь вам или вашим детям жить с этим тяжелым заболеванием. Ни при каких обстоятельствах ваши данные не будут переданы и проданы третьим лицам. Как и вы, мы не любим получать бесполезную почту или рекламу, и постараемся оправдать ваше доверие.
Самые популярные статьи
Читайте книгу детского эпилептолога профессора Ури Крамера «Детская эпилепсия от А до Я»

Узнайте, как помочь ребёнку жить максимально возможной полноценной жизнью, несмотря на эпилепсию. Автор – известный детский эпилептолог профессор Ури Крамер. Издательство: клиника «Мигдаль Медикал» (Израиль, 2021)
Книга написана простым языком для мам и пап, полна практических советов и рекомендаций эксперта-эпилептолога с мировым именем.
В книге профессора Крамера вы найдёте ответы на многие ваши вопросы об эпилепсии у детей, начиная с видов приступов, правильной диагностики, эффективных методов лечения, и заканчивая практическими советами о том, как повысить качество жизни вашего ребёнка и подготовить его к самостоятельной взрослой жизни.

Профессор Ури Крамер
Профессор Крамер – известный детский эпилептолог, эксперт с мировым именем в диагностике и лечении эпилепсии у детей.
Образование, стаж и научная работа
- опыт более 30 лет
- окончил медицинский факультет Тель-Авивского университета
- стажировка в области детской неврологии в педиатрической клинике г. Бостона (США), отделение детской эпилепсии
- ординатура в области педиатрии в больнице Каплан (Реховот, Израиль).
- автор многочисленных работ и исследований в области детской неврологии, в частности в лечении эпилепсии.
- председатель Израильской ассоциации детской неврологии и эпилепсии.
Эпилепсия в детском возрасте
Эпилепсия — общее название группы хронических пароксизмальных болезней головного мозга, проявляющихся повторными судорожными или другими (бессудорожными) стереотипными припадками, сопровождающихся разнообразными (патологическими) изменениями личности и сн
Часть 3. Начало статьи читайте в № 6, 8, 2014 год
Существует немало форм эпилепсии, встречающихся исключительно в детском или подростковом возрасте. Именно зависимость от возраста многих разновидностей эпилепсии является главным отличительным признаком эпилептологии детского возраста [1–4].
Эпилепсии и судорожные синдромы периода новорожденности
Хотя продолжительность неонатального периода невелика, целый ряд эпилептических синдромов свойственен именно для новорожденных детей [3–5].
Доброкачественные семейные приступы (судороги) новорожденных
Доброкачественная неонатальная эпилепсия (с аутосомно-доминатным типом наследования) трех типов, проявляющаяся в первые 7 дней жизни (начиная с трех суток). В семейном анамнезе обязательно фигурируют указания на наличие в прошлом судорог у членов семьи пациента (в неонатальном периоде). Связь припадков с уточненными врожденными нарушениями метаболизма не установлена. Доброкачественные семейные неонатальные приступы манифестируют в виде фокальных и мультифокальных или генерализованных тонико-клонических (судорожных) припадков. Указанные припадки характеризуются малой продолжительность (1–2 мин) и значительной частотой (20–30 эпизодов за сутки). Впоследствии, по прошествии от 1 до 3 недель, приступы самопроизвольно спонтанно купируются.
Доброкачественные несемейные судороги (приступы) новорожденных («припадки пятого дня»)
Эта эпилепсия с дебютом в раннем неонатальном периоде имеет также другое название (доброкачественные идиопатические неонатальные судороги). Болезнь впервые описана в конце 1970-х гг. Судорожные приступы развиваются у доношенных новорожденных детей, не имевших до этого признаков патологии со стороны ЦНС. Дебют приступов происходит к концу 1-й недели жизни (в 80–90% случаев — между 4-м и 6-м днями), а их пик приходится на 5-й день жизни (отсюда и название). Описываемые приступы обычно имеют вид мультифокальных клонических судорог, которым нередко сопутствуют апноэ. В большинстве случаев доброкачественные идиопатические неонатальные судороги длятся не более 24 ч (они всегда прекращаются по прошествии 15 дней после дебюта). В 80% случаев за время судорожного периода у новорожденных отмечается развитие эпилептического статуса [3–5].
Ранняя инфантильная эпилептическая энцефалопатия с паттерном «угнетение/вспышка» на ЭЭГ (синдром Отахары)
Ранняя инфантильная эпилептическая энцефалопатия — редкая болезнь, относящаяся к злокачественным формам эпилепсии детского возраста. Дебютирует обычно в периоде новорожденности (или в возрасте 1–3 мес). Болезнь характеризуется тоническими приступами, частота которых значительно варьирует (10–300 эпизодов за сутки). У детей отмечается быстрое формирование неврологического дефицита и задержка психического развития. Специфический паттерн «вспышка/угнетение» при электроэнцефалографии (ЭЭГ) представлен у детей c синдромом Отахары как в состоянии сна, так и при бодрствовании. При магнитно-резонансной томографии (МРТ) головного мозга у пациентов отмечаются грубые аномалии развития ЦНС. Среди детей с ранней инфантильной эпилептической энцефалопатией с паттерном «вспышка/угнетение» на ЭЭГ летальность к возрасту 1 года достигает 40–50%. В 4–6-месячном возрасте синдром Отахары может трансформироваться в синдром Веста [3–6].
Ранняя миоклоническая (эпилептическая) энцефалопатия
Описана J. Aicardi и F. Goutières (1978); дебютирует преимущественно в периоде новорожденности (иногда до 3-месячного возраста). В генезе болезни предполагается роль генетических факторов и некоторых «врожденных ошибок метаболизма» (пропионовая ацидурия, метилмалоновая ацидемия, болезнь мочи с запахом кленового сиропа и др.). Клинически проявляется частыми миоклоническими припадками. Последние обычно не ассоциированы с ЭЭГ-изменениями во время приступа, но в ряде случаев одновременно с миоклониями регистрируются эпилептиформные разряды «угнетение/вспышка». Миоклонии чаще бывают фрагментарными (легкие подергивания дистальных отделов конечностей, век или углов рта); одновременно могут отмечаться фокальные (парциальные) приступы, массивные миоклонии и тонические спазмы (изолированные или серийные — возникают к 3–4 месяцам). Появление у ребенка тонических спазмов заставляет предположить наличие атипичного синдрома Веста, но вскоре основные проявления болезни возобновляются и сохраняются на протяжении длительного времени. Фокальные припадки (сложные парциальные — с заведением глаз или автономными симптомами: апноэ, гиперемия лица; клонические судороги в разных участках тела и др.) становятся основным типом приступов при ранней миоклонической эпилептической энцефалопатии. При интериктальном ЭЭГ-исследовании у детей регистрируется паттерн «угнетение/вспышка», состоящий из разрядов продолжительностью 1–5 сек, чередующийся с почти изоэлектрическими периодами (длительностью 3–10 сек). Описываемый ЭЭГ-паттерн становится более отчетливым во время сна (особенно в фазе глубокого сна). Изначальный паттерн «угнетение/вспышка» по достижении возраста 3–5 мес сменяется атипичной гипсаритмией или мультифокальными пароксизмами, но в большинстве случаев это лишь транзиторный феномен. Болезнь сопровождается высокой летальностью или прогрессивным распадом психомоторных функций (вплоть до вегетативного статуса), хотя по мере увеличения возраста частота и выраженность фокальных приступов и миоклоний постепенно уменьшаются [3–5, 7].
Витамин В6-зависимая эпилепсия
Cравнительно редкое наследственное заболевание, характеризующееся фармакорезистентными судорогами. Относится к группе метаболически обусловленных эпилепсий. Развивается у новорожденных, матери которых длительно получали пиридоксин во время беременности, а также при специфическом наследственном дефекте метаболизма (с повышенной потребностью в витамине В6). Известны случаи дебюта пиридоксинзависимых судорог у детей старше 1 мес и даже на втором году жизни. Между приступами судорог дети остаются беспокойными, реагируют мышечными подергиваниями на внешние раздражения. Болезнь не поддается обычному противосудорожному лечению, но назначение витамина В6 в высоких дозах (25 мг/кг/сут) быстро приводит к нормализации состояния [3–5].
Злокачественные мигрирующие парциальные судороги (приступы) младенческого возраста
Чрезвычайно редко встречающийся эпилептический синдром, описанный G. Coppola и соавт. (1995). К настоящему времени сообщается всего о примерно 50 случаях болезни, зарегистрированных в различных странах мира. Злокачественные мигрирующие парциальные судороги в 50% случаев наблюдаются в первые дни жизни; остальные 50% приходятся на возраст 1–3 мес. При дебюте приступы носят фокальный клонический характер, а по прошествии нескольких недель они становятся мультифокальными, причем исключительно частыми и фармакорезистентными к терапии антиэпилептическими препаратами. При ЭЭГ-исследовании у детей выявляется выраженная многоочаговая эпилептическая активность; метаболических нарушений не обнаруживается, а МРТ-признаки патологических изменений отсутствуют. Паталогоанатомическое исследование позволило выявить в гиппокампе признаки нейрональной потери [1, 3, 5, 8].
Эпилепсии у детей первого года жизни (1–12 мес)
По достижении 1-месячного возраста число разновидностей эпилептических синдромов, специфичных для первого года жизни ребенка, практически не уступает таковому, свойственному периоду новорожденности.
Инфантильные спазмы (синдром Веста)
Этот вариант катастрофической эпилепсии (генерализованной) бывает симптоматическим (подавляющее большинство случаев) или криптогенным (10–20%). Он манифестирует у детей на первом году жизни (чаще между 3-м и 8-м месяцами). В классическом варианте синдром Веста характеризуется в момент приступа комбинацией сгибательных и разгибательных движений, то есть выраженными миоклоническими (салаамовыми) спазмами, иногда серийными короткими сгибательными движениями головы («кивки»). Инфантильные спазмы могут развиться как вследствие наличия различной неврологической патологии, так и без каких-либо очевидных предшествующих нарушений функций ЦНС. При инфантильных спазмах психомоторное развитие замедляется, в дальнейшем высока вероятность выраженного отставания в развитии. В 80% случаев при синдроме Веста обнаруживаются микроцефалия, признаки детского церебрального паралича, атонически-атактические нарушения и др. Отличительным электрофизиологическим признаком синдрома Веста является гипсаритмия (по данным ЭЭГ), которая имеет вид диффузных высоковольтажных пиков и медленных волн, располагающихся на дезорганизованном (медленном) фоне. Прогноз синдрома Веста определяется эффективностью проводимой терапии, но в целом малоблагоприятен [3–8].
Тяжелая миоклонус-эпилепсия младенческого возраста (синдром Драве)
Болезнь, описанная C. Dravet (1978, 1992), дебютирует на первом году жизни (между 2-м и 9-м мес), что нередко происходит вслед за развитием фебрильного эпизода, вскоре после вакцинации или перенесения инфекции. Синдром Драве характеризуется появлением генерализованных или односторонних клонических судорог (обычно на фоне гипертермии или лихорадки), что происходит на фоне предшествующего нормального психомоторного развития ребенка на протяжении первого года жизни. Постепенно (по прошествии нескольких недель или месяцев) у ребенка развиваются афебрильные миоклонические и парциальные (фокальные) припадки. Прогрессивное нарастание частоты миоклоний (изолированных или серийных) предшествует появлению у пациентов генерализованных припадков. У детей выявляются умеренные мозжечковые и пирамидные знаки, связанные с дефицитарностью грубой моторики и атаксией походки. Нарушения психомоторного развития впоследствии отмечаются у детей примерно до 4-летнего возраста. Нередко при синдроме Драве у детей развивается эпилептический статус (судорожный или миоклонический). Данные ЭЭГ на протяжении первого года жизни обычно остаются в пределах нормы, хотя у отдельных пациентов встречаются спонтанные фотоиндуцированные пик-волновые разряды. Впоследствии иктальные ЭЭГ-исследования при синдроме Драве характеризуются наличием миоклонических или клонических припадков (генерализованная пик-волновая или полипик-волновая активность). Генерализованные разряды усиливаются в состоянии релаксации; одновременно отмечаются фокальные и мультифокальные пики и острые волны. Традиционные и новые антиэпилептические препараты обычно не предотвращают рецидива приступов при синдроме Драве. Прогноз по интеллектуальному развитию при синдроме Драве всегда неблагоприятен [3–5, 8].
Идиопатические доброкачественные парциальные эпилепсии младенчества
Обычно дебютируют у детей в возрасте 3–20 месяцев (чаще между 5-м и 8-м мес). Впервые описаны K. Watanabe и соавт. (1987), вследствие чего изначально получили обобщающее название «синдром Ватанабе». Характеризуются проявлениями в виде сложных парциальных (фокальных) приступов и благоприятным прогнозом (элиминация эпилептических припадков в течение 3 мес после дебюта). В среднем число приступов составляет около 7; у части пациентов отмечаются исключительно сложные парциальные припадки, у других — только вторично-генерализованные, а примерно в половине случаев встречается их сочетание. Во время приступа для пациентов характерны снижение реакции на предъявляемые стимулы, остановка двигательной активности, умеренные судорожные подергивания, латеральное заведение глаз и цианоз. Основными клиническими признаками этой группы эпилепсий являются высокая встречаемость кластерных приступов, короткая продолжительность припадков, а также изначально нормальные показатели интериктального ЭЭГ-исследования (впоследствии у части детей могут обнаруживаться пароксизмальные разряды) [2, 3, 5, 6, 8].
Сходные с идиопатическими доброкачественными парциальными эпилепсиями младенчества, но исключительно семейные пароксизмальные состояния с дебютом на первом году жизни носят название «доброкачественные инфантильные семейные судороги». В 1997 г. были описаны сходные с ними случаи семейных эпилепсий с последующим формированием хореоатетоза — семейные судороги с хореатетозом [3–5, 8, 9].
Эпилепсии у детей раннего возраста (1–3 года)
Для детей раннего возраста (от 12 до 36 месяцев), в первую очередь, характерны cиндром Доозе, синдром Леннокса–Гасто, доброкачественная миоклонуc-эпилепсия младенческого возраста, синдром гемиконвульсий-гемиплегии, идиопатическая парциальная эпилепсия младенчества, абсансная эпилепсия раннего детства, электрический эпилептический статус медленно-волнового сна, ранний и поздний детский нейрональный липофусциноз (типы I и II).
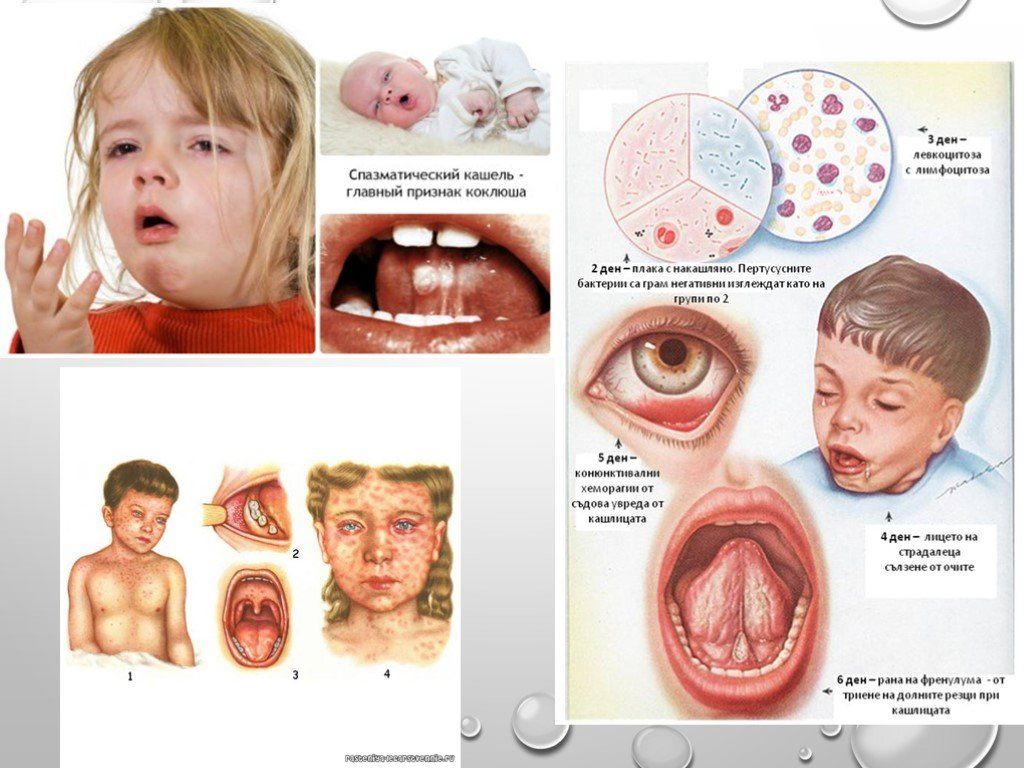
Миоклоническая астатическая эпилепсия раннего детского возраста (cиндром Доозе)
Представляет собой эпилепсию c миоклонически-астатическими приступами (различной продолжительности). Приступы дебютируют в возрасте 1–5 лет. Чаще болезнь поражает мальчиков. Астатические и миоклонические приступы могут сочетаться, причем миоклонии возникают как до, во время, так и после астатического припадка. Приступы наступают внезапно и практически всегда сопровождаются падениями. Миоклонии отмечаются в виде различной выраженности симметричных подергиваний в руках и мышцах плеч пояса, что сочетается с наклоном головы («кивки»). Признаки утраты сознания у детей в момент приступа отсутствуют. До начала заболевания психомоторное развитие детей обычно соответствует норме. У части детей болезнь осложняется риском развития деменции (предположительно за счет развития эпилептического статуса абсансов). При ЭЭГ регистрируются генерализованные билатерально-синхронные комплексы пик-волн (3 и более за 1 сек, 2–4 Гц). Прогноз при миоклонически-астатической эпилепсии раннего детского возраста малоблагоприятен [3–6, 8].
Синдром Леннокса–Гасто, или миокинетическая эпилепсия раннего детства с медленными пик-волнами
Группа гетерогенной патологии с эпилептическими приступами (атоническими, тоническими, атипичными абсансами), интеллектуальной дефицитарностью и характерным ЭЭГ-паттерном. Как и при синдроме Веста, при синдроме Леннокса–Гасто выделяют симптоматический и криптогенный варианты болезни. Ранние формы дебютируют примерно с 2-летнего возраста. До 30% случаев представляют собой результат трансформации из синдрома Веста. Клинически синдром Леннокса–Гасто характеризуется миоклонически-астатическими припадками, салаамовыми судорогами (молниеносными кивательными), атипичными абсансами, тоническими приступами (чаще во сне). Могут встречаться генерализованные тонико-клонические, миоклонические и фокальные (парциальные) приступы. Для детей типична серийность припадков с изменениями сознания (ступор) и постепенным переходом в эпилептический статус. Помимо эпилептических приступов, в неврологическом статусе могут отмечаться церебральные парезы/параличи, а также атонически-астатические нарушения (до 40% пациентов). У детей происходит снижение интеллекта (различной степени), наблюдаются выраженные нарушения когнитивных функций. По ЭЭГ-данным типичны изменения фоновой активности в виде медленных пик-волн
В. М. Студеникин, доктор медицинских наук, профессор, академик РАЕ
ФГБУ «НЦЗД» РАМН, Москва
Особенности эпилепсии в детском возрасте
4. Особенности эпилепсии в детском возрасте
Главные особенности детской эпилепсии заключаются в следующем:
- отмечается большое число резистентных к лечению форм эпилепсии;
- характерным является большой полиморфизм эпилептических пароксизмов;
- высока частота маскированных проявлений заболевания: за многими неясными болевыми приступами, пупочными коликами, обмороками, ацетонемическими рвотами могут скрываться эпилептические пароксизмы органической природы;
- часто за проявления эпилепсии ошибочно принимаются различные неэпилептические феномены, такие как снохождения, ночные страхи, энурез, мигрень, синкопальные состояния, истерические (конверсионные) припадки. При этом отмечается тенденция расценивать аналогичные и некоторые другие симптомы как эпилептические у кровных родственников пациентов, используя для их обозначения термин «болезни эпилептического круга». Следует принять во внимание, что при любом мультифакториальном заболевании, к которому относится и эпилепсия, у самого пациента и его кровных родственников можно обнаружить множество пароксизмальных расстройств неэпилептической природы. Поэтому в настоящее время термины «предэпилепсия» и «болезни эпилептического круга» считаются устаревшими;
- при детской эпилепсии часто наблюдается злокачественное течение с развитием психопатологической симптоматики и задержкой психического развития;
- в то же время в детском возрасте встречаются абсолютно доброкачественные формы эпилепсии, завершающиеся полным выздоровлением, восстановлением всех функций организма и успешной социализацией;
- у детей встречаются также отставленные формы эпилепсии, когда припадки начинаются в период новорожденности, затем они прекращаются и потом возобновляются спустя годы.
Что касается эпилептических припадков, то у детей они имеют некоторые общие черты:
- высокая частота неразвернутых, незавершенных, рудиментарных форм эпипароксизмов;
- наличие форм эпилепсии и типов припадков, которых у взрослых пациентов не встречается;
- высокий удельный вес всех абсансных форм пароксизмов;
- трансформация припадков по мере взросления;
- нередкое развитие послеприпадочных очаговых неврологических симптомов.
4.1. Эпилептические синдромы в неонатальном и младенческом возрасте:
- доброкачественные идиопатические неонатальные судороги. Появляются около 5-го дня. Имеют благоприятный прогноз;
- доброкачественные идиопатические неонатальные семейные судороги. Возникают на 2–3-м дне жизни. У кого-то в семье иногда отмечаются такие же судороги. Прогноз благоприятный;
- ранняя (неонатальная) миоклоническая энцефалопатия: массивные парциальные или фрагментарные миоклонии и парциальные моторные припадки, кратковременные тонические судороги, спайковая быстроволновая и медленноволновая активность на ЭЭГ. Указанные признаки свидетельствуют о тяжелом поражении мозга. Часто наблюдается ранняя смерть;
- ранняя эпилептическая энцефалопатия с ЭЭГ-феноменом «супрессия – разряды» – синдром Отахары. Начало на 1-м месяце жизни. Припадки в форме тонических, часто группирующихся в серии спазмов. На ЭЭГ регистрируется чередование кратковременных периодов уплощения кривой и генерализованной эпилептической активности. Прогноз тяжелый, часто наступает ранняя смерть.
4.2. Эпилептические синдромы раннего детства. К ним относятся следующие.
1) Фебрильные судороги (см. п. 2.6).
2) Доброкачественная миоклоническая эпилепсия раннего детского возраста. Наиболее ранняя форма идиопатической эпилепсии. Начало на 1–2-м году жизни у детей с нормальным развитием. Приступы в виде генерализованных миоклоний. На ЭЭГ спайк-волновая активность в фазе медленного сна. Прогноз хороший. Средство выбора терапии – вальпроаты.
3) Тяжелая миоклоническая эпилепсия. Одна из наиболее злокачественных форм, абсолютно резистентная к терапии. Начало на 1-м году жизни у здоровых детей с семейным отягощением по эпилепсии и фебрильным судорогам. Характерны фебрильные односторонние клонические припадки, миоклонии, нередко парциальные судороги. На ЭЭГ регистрируются генерализованные спайк-волны и полиспайк-волны. Наблюдается выраженная задержка психического развития и грубая неврологическая симптоматика.
4) Миоклоническая эпилепсия (миоклонический статус) в сочетании с непрогрессирующей энцефалопатией. Энцефалопатия обнаруживается с первых месяцев жизни в виде атонического варианта детского церебрального паралича, дискинетического синдрома и тяжелой задержки психического развития. Миоклонии различные – от ритмических билатеральных до асинхронных. При полисомнографических исследованиях во время медленного сна – ЭЭГ-картина эпилептического статуса. Энцефалопатия не прогрессирует. Со временем состояние стабилизируется, хотя сохраняются миоклонии и присоединяются абсансы.
4.3. Детско-подростковые формы эпилепсии.
1) Детская абсансная эпилепсия, или синдром Фридмана (1906), пикнолепсия, пикноэпилепсия (греч. pyknos – частый; lepsis – приступ, схватывание). Обычно начинается у детей в возрасте 6–7 лет (по другим сведениям, в 4–10 или 2–8 лет). Чаще встречается у девочек и характеризуется высокой степенью наследственной предрасположенности (пенетрантностью гена эпилепсии). Главный признак болезни – наличие типичных абсансов, которые в большинстве случаев протекают с тоническим компонентом и являются ретропульсивными (голова откидывается назад, глаза поднимаются вверх). Отмечается, что ретропульсивные припадки часто сопровождаются легким клоническим компонентом – подергиваниями мышц лица и век. Частота припадков может достигать десятков в сутки, наблюдаются также статусы абсансов. Очаговая послеприпадочная неврологическая симптоматика, задержка психического развития и нейродеструктивные изменения в мозге не обнаруживаются. Заболевание хорошо поддается терапии. Средство выбора терапии – вальпроаты, при необходимости в сочетании с сукцинимидами.
2) Ювенильная абсансная эпилепсия – возрастзависимая форма идиопатической эпилепсии. Начинается в пубертатном возрасте, различия в половом предпочтении отсутствуют. Проявляется сочетанием простых абсансов и первично генерализованных тонико-клонических припадков. Приступы появляются значительно реже, а их длительность – больше, чем при пикнолепсии. На ЭЭГ – пароксизмы генерализованных, синхронных, симметричных спайк-волн с частотой 3,5–4 Гц. Хорошо поддается терапии. Средство выбора лечения – вальпроаты.
3) Ювенильная миоклоническая эпилепсия, или импульсивная эпилепсия Янца. Возрастзависимая форма идиопатической эпилепсии. Начинается у подростков в возрасте 12–16 лет, чаще встречается у девочек. Отмечается наследственная предрасположенность, ген болезни картирован в локусе 6р21.3. Проявляется генерализованными миоклоническими припадками главным образом после сна и протекает в виде внезапных симметричных или асимметричных подергиваний в мышцах плечевого пояса – вздрагиваний одной или обеими руками («взмахов крыльев»). Руки при этом непроизвольно откидываются в сторону, предметы из рук выпадают, голова и туловище резко поворачиваются. Нередко в миоклонический приступ вовлекаются мышцы тазового пояса и ног – пациент может в это время присесть, упасть на колени или ягодицы (миоклонико-астатический припадок). Припадки возникают сериями или в виде залпов по 5–20 раз подряд в течение нескольких часов. На ЭЭГ во время приступа в ответ на фотостимуляцию регистрируются генерализованные спайк- и полиспайк-волны, часто с гигантской амплитудой, как эпизодически возникающие, так и спонтанные. Важнейший фактор провокации припадков – депривация сна. Сознание во время припадков не нарушается. Характерно отсутствие выраженной неврологической симптоматики и нарушений интеллекта. При лечении необходимо устранение факторов провокации, применение вальпроатов, иногда в сочетании с клоназепамом.
4) Эпилепсия с генерализованными тонико–клоническими припадками при пробуждении. Основную роль в развитии заболевания отводят генетическим факторам, но, полагают, могут быть и симптоматические формы. Начинается в возрасте 10–20 лет, иногда раньше и позже. Припадки возникают в течение 2 часов после пробуждения от сна, независимо от того, ночной он или дневной. Припадкам обычно предшествует серия двусторонних миоклоний. Может быть также второй пик приступов перед сном, особенно при позднем дебюте заболевания. ЭЭГ характеризуется повышенным количеством медленных волн и генерализованной спайк-волновой и полиспайк-волновой активностью с частотой 2,5–4 Гц. Прогноз благоприятный. Основное лечение – вальпроаты и фенобарбитал.
5) Синдром Уэста (Веста), или инфантильный младенческий спазм. Это симптоматическая и криптогенная формы эпилепсии. Один из самых частых эпилептических синдромов, зависимых от возраста. Может начинаться в младенческом возрасте, пик заболеваемости приходится на возраст от 2–4 до 7 месяцев, иногда позже. Чаще встречается у мальчиков.
В типичных случаях синдром Уэста характеризуется триадой признаков: а) генерализованными миоклоническими или миоклонико-тоническими припадками; б) задержкой психического, речевого и моторного развития и в) гипсаритмией.
Судороги проявляются как:
- внезапные резкие сгибания головы (кивки);
- внезапные резкие сгибания головы и плеч (клевки);
- медленные тонические наклоны с разгибанием и отведением рук по типу восточного приветствия («салаамовы судороги»);
- резкие пропульсивные движения с падением вперед. Припадки сопровождаются криком, выражением испуга на лице, гримасой насильственной улыбки. Часты травмы в связи с падениями во время приступа.
Длительность приступов составляет от долей до нескольких секунд. Припадки могут быть единичными или протекать в виде серий, насчитывающих несколько сотен приступов в сутки. Чаще всего припадки появляются перед сном, при засыпании, но особенно часто в утренние часы – во время пробуждения или сразу после пробуждения от сна. Бывают «хорошие» и «плохие» дни – с урежением и учащением приступов.
На ЭЭГ у пациентов регистрируется особый вид нарушений – гипсаритмия: отсутствие основной активности и наличие асинхронной медленной активности, которая перемежается с острыми волнами или спайками. Прогноз неблагоприятный: по мере взросления миоклонические и миоклонико-тонические припадки трансформируются в большие припадки.
Терапия: АКТГ либо глюкокортикоиды в сочетании с вальпроатами и бензодиазепинами, большие дозы пиридоксина (до 100 мг/кг/сут), в резистентных случаях иммуноглобулин G в/в.
6) Синдром Леннокса–Гасто. Это возрастзависимый синдром энцефалопатии неизвестного происхождения. Начало заболевания приходится на возраст от 1 до 8 лет (по другим сведениям, от 3 до 6 лет). Нередко данный синдром трансформируется из предыдущего детского спазма. В типичных случаях наблюдаются:
- эпилептические припадки преимущественно по типу генерализованных тонических, атонических приступов и атипичных абсансов;
- выраженная задержка психического, речевого и моторного развития;
- специфические изменения на ЭЭГ.
Припадки чаще всего возникают в утренние часы, бывают «хорошие» и «плохие» дни. Падения во время припадков часто сопровождаются травмами. Тонические припадки выявляются у 100% пациентов. Они длятся от 5 до 20 секунд и протекают по типу тонико-аксиальных (с поворотом тела вокруг его оси). На ЭЭГ – комплексы билатеральных, синхронных спайк-волн 1–2,5 Гц, нерегулярных и нестабильных, трансформирующихся под влиянием сна в ритмическую активность с частотой 10 Гц.
Впоследствии приступы заменяются генерализованными и сложными парциальными припадками. При лечении применяют сочетание карбамазепина, вальпроатов и бензодиазепинов, в последние годы – ламотриджин, вигабатрин, более эффективно действующие на приступы падения. Установлена эффективность в/в введения иммуноглобулина G.
7) Синдром Дузе, или миоклонико–астатическая эпилепсия. Симптоматическая и криптогенная форма заболевания с возрастзависимыми припадками. Начинается на 1–2-м году жизни с фебрильных и нефебрильных генерализованных тонико-клонических припадков. Основное проявление – миоклонические и астатические приступы. На ЭЭГ – мультифокальные изменения с генерализованными спайк-волнами, спонтанными и в ответ на фотостимуляцию. Наблюдаются спонтанные ремиссии, но возможно и злокачественное течение. Лечение: применяют вальпроаты, одни или в сочетании с этосуксимидом, а иногда с бензодиазепинами. При наличии генерализованных тонико-клонических припадков – АКТГ, глюкокортикоиды. Карбамазепин противопоказан.
8) Эпилепсия с миоклоническими абсансами. Возрастзависимая форма симптоматической и криптогенной эпилепсии с началом в 6–8 лет. Проявляется миоклоническими абсансами длительностью 10–60 секунд с массивными билатеральными ритмическими миоклониями. На ЭЭГ – ритм типичных абсансов с высокой фотосенситивностью. У большинства пациентов отмечаются редкие генерализованные тонико-клонические припадки. В дальнейшем выявляется задержка психического развития. Часто бывает резистентность к лечению. Терапия: используют вальпроаты, фенобарбитал, клоназепам и другие бензодиазепины.
У детей, особенно в препубертатном возрасте, встречаются редкие формы эпилепсии с миоклонией век и «эпилепсия самовызывания» с припадками, чувствительными к закрыванию-открыванию век и световым мельканиям.
9) Роландическая эпилепсия, или доброкачественная эпилепсия с центротемпоральными спайками. Большую роль в этиологии болезни играет наследственное отягощение. Начало в возрасте от 3 до 13 лет. Судороги или парестезии во время припадка вовлекают лицо, губы, язык, область глотки. Возможна остановка речи или анартрия. Часто отмечается слюнотечение. Сознание сохраняется ясным. Приступы могут распространяться, приобретая брахиофациальный или даже унилатеральный характер. Могут быть, реже, приступы с горловыми звуками и утратой сознания, с вторичной генерализацией судорог. ЭЭГ – двухфазные высоковольтные спайки, следующие с короткими интервалами в центральных и височных областях, односторонние или билатеральные с преобладанием с одной стороны. Спайки резко усиливаются в состоянии дремоты, сна. Терапия: фенобарбитал и карбамазепин. После прекращения приступов и нормализации ЭЭГ даже при кратковременном лечении (1–2 года) его можно прекратить. При редких припадках антиконвульсанты можно не назначать.
10) Доброкачественная парциальная эпилепсия с аффективной симптоматикой. Отмечается высокая степень наследственного отягощения. Начало болезни в возрасте 2–10 лет у детей с нормальным развитием. Припадки характеризуют внезапный страх (до ужаса) в сочетании с жеванием, глотанием, вегетативной симптоматикой (бледность, гипергидроз, боль в животе и др.). Сознание обычно изменено. На ЭЭГ – комплексы острая волна – медленная волна в лобной или теменной области с одной или обеих сторон. Терапия: карбамазепин и фенитоин. Прогноз благоприятный.
(Синдром Ландау-Клеффнера – см. в главе 2.)